Pollenallergie und Haut Ursachen, Symptome und die richtige Pflege
- Bei einer Allergie bekämpft das Immunsystem normalerweise harmlose Stoffe aus der Umwelt, z.B. Pollen, Hausstaubmilben oder Insektengift, wie gefährliche Krankheitserreger. Diese übersteigerte Entzündungsreaktion löst zahlreiche Beschwerden aus, u.a. Niesattacken, tränende und juckende Augen, Husten oder Atemnot.
- Da die Haut einen wichtigen Teil des Immunsystems darstellt, kann eine Allergie auch hier verschiedene Symptome auslösen, z.B. starken Juckreiz, Rötungen, Schwellungen oder Quaddeln.
- Ist die Hautbarriere durch eine unpassende Hautpflege und/oder eine Hautkrankheit wie Neurodermitis nicht mehr intakt, können Allergene noch leichter eindringen und es kann noch häufiger zu allergischen Reaktionen kommen.
- Abhängig davon, wie schnell und wogegen der Körper eine Allergie entwickelt, unterscheiden Ärztinnen und Ärzte vier verschiedene Allergie-Typen. Der Soforttyp und der Spättyp sind die häufigsten.
- Hierzulande sind fast ein Drittel (31%) der Erwachsenen von mindestens einer Allergie betroffen. Frauen berichten insgesamt häufiger davon als Männer.
- Allergische Haut sollte nur mit Produkten gepflegt werden, die konsequent auf Inhaltsstoffe verzichten, die die Haut zusätzlich reizen können, z.B. Duft- und Farbstoffe und Konservierungsstoffe. Zudem sollte die Haut regelmäßig mit Feuchtigkeit und mit hautähnlichen Lipiden versorgt werden, die die Hautbarriere regenerieren und stärken.
- Ein Allergie-Verdacht sollte ärztlich abgeklärt werden. Es stehen mittlerweile zahlreiche Medikamente zur Verfügung, die allergische Reaktionen lindern und verhindern können. Eine spezifische Immuntherapie (SIT), auch Hyposensibilisierung genannt, kann die Beschwerden in vielen Fällen dauerhaft und deutlich reduzieren.
Wenn Dein Immunsystem überreagiert

Kurz & knapp: Was ist eine Allergie?
Haut und Immunsystem sind eng verzahnt
- Neurodermitis: Bei Menschen mit Neurodermitis ist die Zusammensetzung der Hautfette, insbesondere der Ceramide, verändert. Dadurch wird die Barrierefunktion der Haut geschwächt, was den Feuchtigkeitsverlust begünstigt und das Eindringen von Allergenen erleichtert. Außerdem haben viele Menschen mit Neurodermitis genetische Veränderungen im Filaggrin-Gen, wodurch die Haut weniger natürliche Feuchthaltefaktoren (NMFs) produziert und dadurch anfälliger für Austrocknung und Irritationen wird. Das Immunsystem von Menschen mit Neurodermitis ist oft fehlreguliert und reagiert übermäßig auf Umweltreize wie Pollen oder Hausstaubmilben. Dabei sind sowohl allergische (IgE-vermittelte) Mechanismen als auch eine gestörte T-Zell-Regulation beteiligt, was zu einer chronischen Entzündungsreaktion mit Rötungen, Schwellungen und starkem Juckreiz führt.
- Psoriasis (Schuppenflechte): Übereifrige Immunzellen, vor allem T-Zellen, die zum erworbenen Immunsystem gehören, greifen Hautzellen an und lösen so eine chronische Entzündung aus. Die Haut reagiert darauf mit einer stark beschleunigten Zellneubildung. Die Hautzellen häufen sich an der Hautoberfläche und bilden dabei die charakteristischen schuppigen Plaques. Ähnlich wie bei Neurodermitis kann auch bei der Schuppenflechte die Hautbarriere gestört sein. Darum können auch Menschen mit Schuppenflechte schneller und empfindlicher (allergisch) auf eigentlich harmlose Umweltreize mit Hautreaktionen reagieren.
Wann, bei wem und warum genau das Immunsystem übersteigert auf harmlose Stoffe aus der Umwelt reagiert und wieso es bei einigen Hauterkrankungen sogar körpereigene Strukturen angreift, ist wissenschaftlich noch nicht abschließend geklärt. Auf jeden Fall spielen genetische Faktoren eine Rolle. Die sogenannte Hygiene-Hypothese geht darüber hinaus davon aus, dass Menschen, deren Immunsystem in der Kindheit öfter Kontakt mit Krankheitserregern und anderen Mikroorganismen hatten und dadurch „trainiert“ wurde, seltener Allergien und Autoimmunerkrankungen entwickeln. Darüber hinaus beeinflusst mittlerweile auch der Klimawandel das Auftreten, die Häufigkeit und die Schwere allergischer Erkrankungen, da die Pollensaison zunehmend verlängert wird.1.
Vier verschiedene Allergie-Typen
Je nach Geschwindigkeit und Art der Immunreaktion, unterscheiden Forscher:innen vier verschiedene Allergie-Typen1:
- Typ I (Soforttyp): Die allergischen Beschwerden entwickeln sich innerhalb weniger Sekunden bis Minuten. Typische Beispiele sind die Pollenallergie (allergische Rhinitis/ Konjunktivitis), Lebensmittelallergien, allergisches Asthma, Nesselsucht (Urtikaria) und die Insektengift-Allergie. Beim Soforttyp schütten überaktive Mastzellen vor allem den Botenstoff Histamin aus und lösen so auch typische Hautreaktionen wie Juckreiz, Rötungen, Quaddeln und/oder Schwellungen aus.
- Typ II (zytotoxischer Typ): Bei diesen Allergien bildet das Immunsystem Antikörper, gegen körpereigene Zellen mit bestimmten Antigenen, insbesondere Blutzellen. Hautreaktionen sind für diesen Allergie-Typ eher untypisch, können aber als Begleiterscheinung der Zellstörung auftreten, z.B. in Form von Haut- und Schleimhautblutungen oder Blasenbildung . Die allergische Reaktion tritt etwa nach 6-12 Stunden auf. Zu den Hauptauslösern gehören vor allem bestimmte Medikamente, z.B. Penicillin, aber auch Bluttransfusionen mit inkompatiblen Blutgruppen.
- Typ III (Immunkomplex-Typ): Das Immunsystem bildet Antikörper, die sich mit einem Allergen (Antigen) zu sogenannten Komplexen verbinden, die sich dann in den kleinen Blutgefäßen ablagern. Dazu kommt es typischerweise nach 4-10 Tagen, in einigen Fällen auch schon innerhalb von 6-12 Stunden. Betroffen sind vor allem kleine Blutgefäße in den Gelenken, Nieren und Lungen, seltener auch der Haut. Es können sich Hautausschläge und entzündliche Hautveränderungen entwickeln. Ein Beispiel ist die Serumkrankheit. Auch die Autoimmunkrankheit Lupus erythematodes (SLE), bei der es zu einem schmetterlingsförmigen Hautausschlag im Gesicht kommt, gehört zu diesem Allergie-Typ.
- Typ IV (Spättyp): Allergien dieser Art entstehen in zwei Phasen, die bis zu 72 Stunden in Anspruch nehmen. In der ersten Phase dringt ein körperfremder Stoff (Allergen) in die Haut ein, z.B. Nickel oder Duftstoffe in Kosmetika. Dendritische Zellen in der Haut nehmen das Allergen auf, zerlegen es in kleine Fragmente und präsentieren diese bestimmten T-Zellen in den Lymphknoten. Die T-Zellen „lernen“ dadurch, das Allergen als gefährlich einzustufen. Sie zirkulieren danach als Gedächtniszellen im Körper und die Person ist nun sensibilisiert. In der zweiten Phase gelangt das Allergen erneut in den Körper. Die Gedächtnis-T-Zellen erkennen es nun schneller und setzen Entzündungsbotenstoffe (Zytokine) frei. Es entstehen Rötungen, Schwellungen, Juckreiz, Bläschen oder Ekzeme, meist dort, wo das Allergen Hautkontakt hatte. Beispiele für den Spättyp sind Kontaktallergien, Mallorca-Akne aber auch Abstoßungsreaktionen nach Organ-Transplantationen.
Welche Allergien betreffen die Haut?
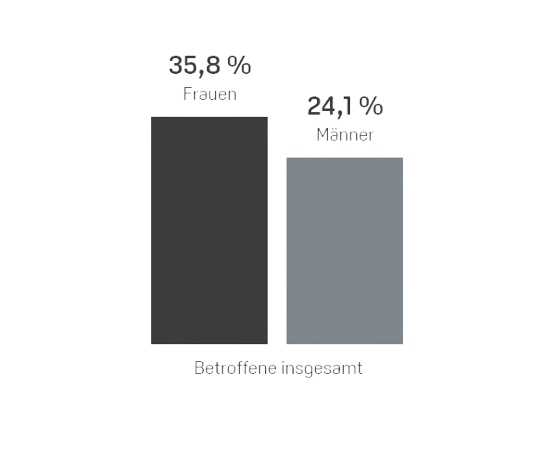
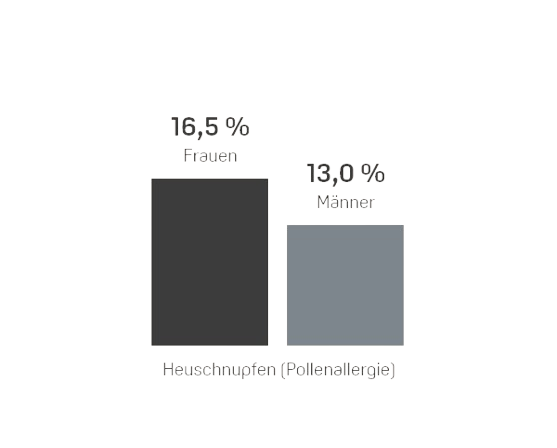
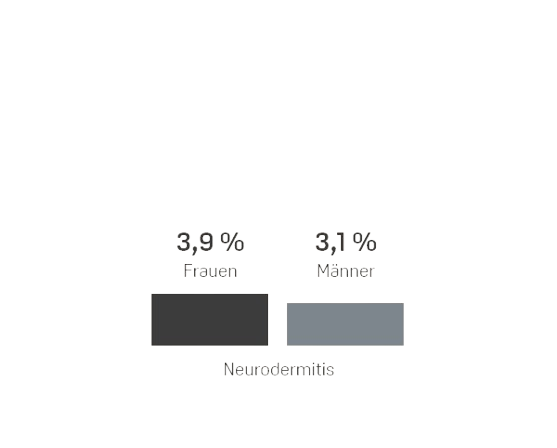
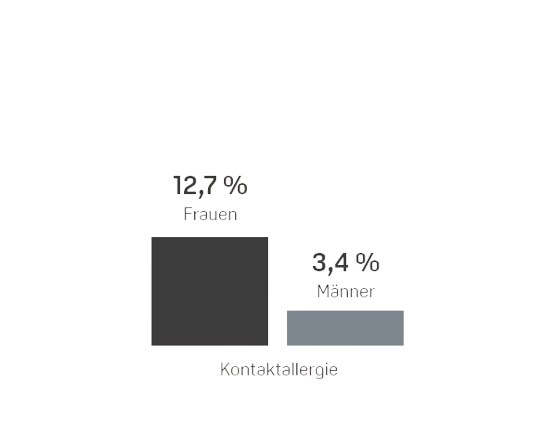
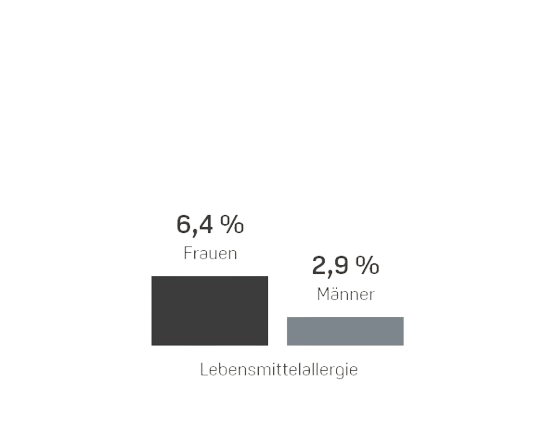
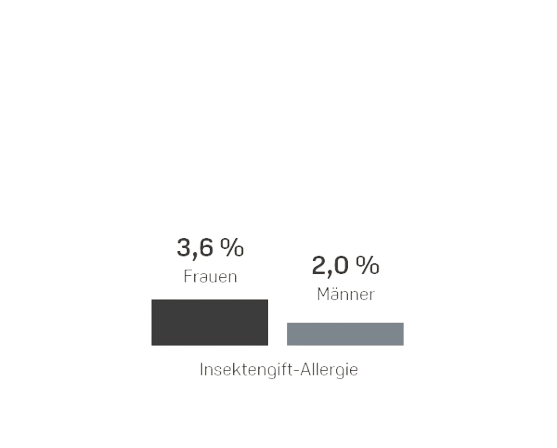
Das Robert Koch Institut (RKI) in Berlin geht davon aus, dass allergische Erkrankungen in den vergangenen Jahrzehnten weltweit stark zugenommen haben und schätzt, dass allein hierzulande 20 bis 30 Millionen Menschen von Allergien betroffen sind und tendenziell immer früher im Leben allergische Reaktionen entwickeln2,3. In einer Umfrage des RKI gab fast ein Drittel (31%) der Erwachsenen an, von einer Allergie betroffen zu sein. Frauen berichteten insgesamt häufiger von allergischen Reaktionen als Männer4. Das RKI hat für verschiedene Allergien auch die sogenannte Lebenszeitprävalenz (LZP) ermittelt. Sie gibt an, wie viele von 100 Frauen oder Männern hierzulande irgendwann in ihrem Leben (bis zum Zeitpunkt der Befragung) eine bestimmte Allergie hatten.4 Die folgende Grafik zeigt die Ergebnisse.
Wie Viele Erwachsene Haben hierzulande eine Allergie?
Neurodermitis und Allergien oft gekoppelt
- trockene bis sehr trockene und zu Juckreiz neigende Haut
- empfindliche und zu Juckreiz neigende Kopfhaut
- eine doppelte Falte am Unterlid (Dennie-Morgan-Falte)
- dunkle Haut im Bereich der Augen
- ausgedünnte seitliche Augenbrauen (Hertoghe-Zeichen)
Insektengift-Allergien und Kontaktallergien
- Latex
- bestimmte Metalle (z.B. Nickel, Kobalt)
- Klebstoffe (z.B. in Pflastern)
- Duft-, Farb- oder Konservierungsstoffe (z.B. in Waschmitteln)
- ätherische Öle
- Reinigungs- und Lösungsmittel
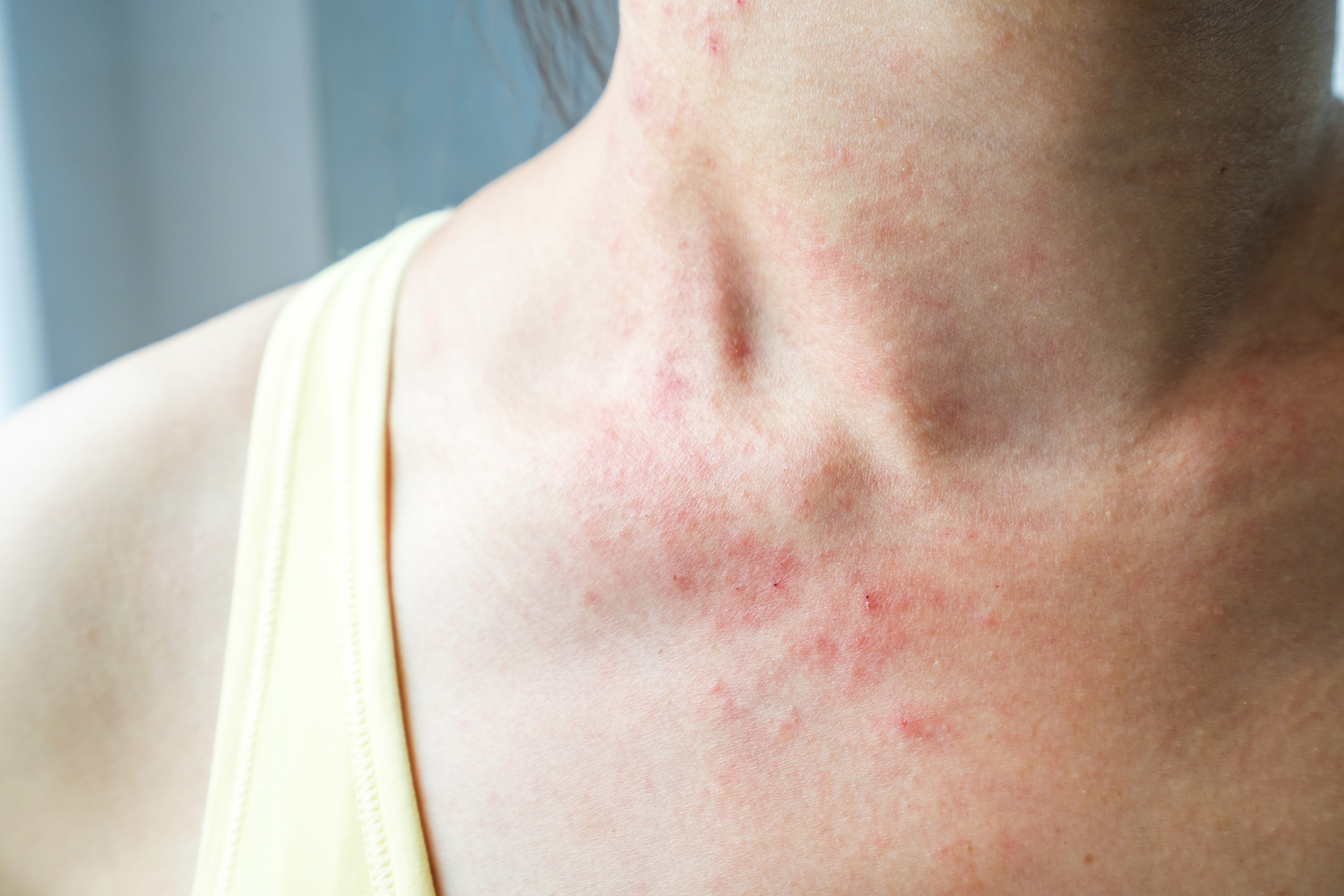
Nachdem die Haut mit dem auslösenden Stoff (Allergen) direkt in Berührung gekommen ist, setzt mit einer gewissen Verzögerung eine Entzündungsreaktion ein. Es können Bläschen, wunde und nässende Hautstellen, gerötete und trockene Areale, leichte Schwellungen oder feine Schuppen entstehen. Die Sensibilisierung gegen ein Allergen entwickelt sich häufig erst nach wiederholtem Kontakt, sodass die Allergie erst nach Jahren im Berufsfeld auftreten kann.

Gar nicht lecker: Lebensmittelallergien
Sowohl gegen Zutaten, die häufig gegessen werden, z. B. Milch, Eier, Weizen, Soja oder Erdnüsse, als auch gegen Lebensmittel, die selten konsumiert werden, z. B. Garnelen, Paranüsse oder Chiasamen, kann sich eine Allergie entwickeln. Häufig wird in diesem Zusammenhang auch fälschlicherweise von einer „Histamin-Allergie“ gesprochen. Tatsächlich können histaminreiche Lebensmittel (z. B. reifer Käse, geräucherte Wurst, Rotwein, Sauerkraut) oder Lebensmittel, die die Histamin-Ausschüttung fördern (z. B. Zitrusfrüchte, Tomaten, Erdbeeren, Schokolade, Nüsse) zu allergieähnlichen Hautreaktionen wie Juckreiz und Rötungen führen. Trotzdem handelt es sich in diesem Fall nicht um eine Allergie, sondern vielmehr um eine Intoleranz, weil der Körper das Histamin nicht richtig abbauen kann, das Immunsystem daran aber nicht beteiligt ist.
Bei einer „echten“ Lebensmittelallergie, bei der das Immunsystem gegen bestimmte Nahrungsmittel Antikörper (Immunglobuline) bildet, kommt es typischerweise zu folgenden Beschwerden:
- Haut: Quaddeln, Juckreiz, Schwellungen
- Atemwege: Niesen, allergischer Schnupfen, Asthma
- Magen-Darm: Übelkeit, Erbrechen, Durchfall
In schweren Fällen kann es zu einer Anaphylaxie kommen, die Atemnot, Blutdruckabfall bis hin zu einem Kreislaufversagen auslösen kann.
Zudem kann es sich bei Lebensmittelallergien auch um eine sogenannte Kreuzallergie handeln. So entwickeln z. B. Menschen mit einer Birkenpollen-Allergie oft auch allergische Symptome, wenn sie Äpfel, Haselnüsse oder Karotten zu sich nehmen, weil ihr Immunsystem all diese Allergene als ähnlich erkennt und sie fälschlicherweise als Bedrohung einstuft.
Sonderfall: Sonnenallergie
Rötungen, Pusteln, Bläschen, Juckreiz - die Symptome gleichen denen einer „klassischen“ Kontaktallergie, aber: Bei einer Sonnenallergie handelt es sich ebenfalls nicht wirklich um eine Allergie. Vielmehr handelt es sich um eine Überempfindlichkeitsreaktion der Haut auf Sonnenlicht, bei der der natürliche Anpassungsmechanismus der Haut gestört ist. Normalerweise reagiert die Haut auf Sonnenlicht mit einer verstärkten Produktion von Pigmenten (Melanin). Diese lassen die Haut braun aussehen und schützen das Erbgut in den Hautzellen vor der schädigenden UV-Strahlung. Die Haut von Menschen mit einer Sonnenallergie reagiert dagegen auf das Sonnenlicht sehr schnell mit Juckreiz, Hautrötungen und Bläschenbildung. Die häufigste Form ist die Polymorphe Lichtdermatose (PLD), eine sonnenbedingte Hautreaktion mit unterschiedlichen Hautveränderungen wie Bläschen, Pusteln und Quaddeln. In Mitteleuropa leiden etwa 20 Prozent der Bevölkerung darunter. Betroffen sind vor allem junge, hellhäutige Frauen.
Allergien und eine gestörte Hautbarriere
Normalerweise sorgt eine intakte Hautbarriere dafür, dass die Haut nicht zu viel Feuchtigkeit verliert und sie vor potenziell schädlichen Umwelteinflüssen schützt. Doch bei vielen Hautproblemen und -krankheiten ist diese wichtige körpereigene Schutzbarriere nicht mehr intakt. Das kann im Zusammenhang mit Allergien zwei Folgen haben:
- Stoffe (Allergene), auf die der Körper bereits allergisch reagiert, können durch eine beeinträchtigte Hautbarriere noch leichter in den Körper eindringen. Infolgedessen kann es noch häufiger und noch stärker zu allergischen (Haut-)Reaktionen kommen.
- Insbesondere bei schubweise verlaufenden Hautkrankheiten wie Neurodermitis, Rosacea oder Schuppenflechte (Psoriasis) können allergische Reaktionen neue Krankheitsschübe begünstigen oder diese verstärken. Bei Rosacea spielen vor allem Umweltfaktoren und Entzündungsreaktionen eine Rolle. Ein Schub von Neurodermitis oder Psoriasis kann wiederum die Hautbarriere weiter schwächen, wodurch allergische Reaktionen häufiger oder intensiver auftreten können.
Vor allem bei einer Pollen-, Tierhaar-, Hausstaubmilben- oder Lebensmittelallergie kann die Haut dadurch vermehrt mit folgenden Symptomen reagieren:
- Juckreiz
- Rötungen
- Schwellungen
- Schuppenbildung
- Trockenheit
- Bläschenbildung
Eine geschwächte Hautbarriere kann aber nicht nur allergische Reaktionen verstärken, sondern auch das Risiko für Infektionen durch Bakterien oder Pilze erhöhen.
Auch eine falsche Hautpflege kann die Hautbarriere schädigen
Das Angebot an Hautpflegeprodukten ist riesig. Angesichts der großen Auswahl ist das Risiko hoch, eine Creme zu wählen, die nicht optimal zu den individuellen Hautbedürfnissen passt. Auch aus diesem Grund haben wir das PHYSIOGEL® Sortiment möglichst einfach und übersichtlich gestaltet, damit Du schneller findest, was Deine Haut braucht. Pflegeprodukte mit ungeeigneten Inhaltsstoffen können bestehende Hautprobleme verstärken oder neue Irritationen oder allergische Reaktionen auslösen.
Vor allem folgende Inhaltsstoffe können die Hautbarriere beeinträchtigen:
- Farbstoffe
- Duftstoffe
- Paraffine
- Silikone
- Klassische Emulgatoren
- Klassische Konservierungsstoffe
- Mikroplastik
Wo immer es möglich ist, verzichten wir daher bei unseren Produkten ganz bewusst auf diese Zusätze. Das ist unser „Ohne-Prinzip“. Wertvolle und besonders hautverträgliche Wirkstoffe wie Panthenol, Palmitoylethanolamid (PEA) und Squalan regen die natürliche Reparatur der Haut an und erhöhen so ihre Schutzfunktion.
Zudem ahmen unsere Pflegeprodukte die Struktur der natürlichen Lipide der Haut nach und fügen sich perfekt in die Hautbarriere ein. Dadurch wird die Haut regeneriert und Feuchtigkeitsverluste verhindert. Das ist unsere innovative BioMimetic Technologie.
Die richtige Pflege bei Allergien und allergischer Haut
Egal, ob deine Haut bereits durch eine Allergie beeinträchtigt ist oder durch Trockenheit, Juckreiz und Irritationen besonders empfindlich reagiert – die richtige Pflege kann helfen. Sie sollte die Haut nicht zusätzlich reizen, ausreichend Feuchtigkeit spenden und die Hautbarriere stärken, um das Eindringen von Allergenen zu verringern.
Mit unseren Produkten und unserem „Ohne-Prinzip“ (siehe oben) gelingt Dir das ganz unkompliziert. Du kennst Deinen Hauttyp bereits? Dann findest Du die passende Pflege für Dich ganz leicht und übersichtlich: Der PHYSIOGEL® Farbcode weist Dir den Weg zu den Produkten, die perfekt an die Bedürfnisse Deiner Haut angepasst sind:
Folgende Produkte von uns sind bei Allergien und einer zu allergischen Reaktionen neigenden Haut besonders gut geeignet. Stell sie Dir zu Deiner persönlichen Pflegeroutine zusammen:
Behandlung von allergischen Hautreaktionen
Juckreiz, Rötungen, Schwellungen, Quaddeln, Bläschen... - reagiert Deine Haut in bestimmten Situationen immer wieder mit diesen Symptomen, kann das auf eine (Kontakt-)Allergie hindeuten. Beobachte aber, ob zusätzlich noch weitere Beschwerden auftreten. Folgende Symptome sind bei einer Allergie möglich:

Deine Atemwege:
- Niesanfälle
- Laufende oder verstopfte Nase
- Juckreiz in Nase oder Rachen
- Atemnot, pfeifende Atmung
- Hustenreiz
Deine Augen:
- Gerötete Augen
- Juckreiz
- Tränenfluss
- Geschwollene Augenlider
- Lichtempfindlichkeit

Dein Magen-Darm-Trakt:
- Übelkeit
- Bauchschmerzen
- Erbrechen
- Durchfall
- Blähungen

Dein Herz-Kreislauf-System:
- Blutdruckabfall
- Herzrasen
- Schwindel

Dein Nervensystem:
- Kopfschmerzen
- Müdigkeit
- Konzentrationsprobleme
Treten Symptome wie Atemnot, starker Blutdruckabfall oder Schwindel auf, kann es sich um eine schwere allergische Reaktion (Anaphylaxie) handeln. In diesem Fall ist sofortige medizinische Hilfe notwendig.
Typische Situationen, die darauf hindeuten, dass sich bei Dir eine Allergie entwickelt hat:
- Du entwickelst immer wieder Beschwerden, wenn Du Dich draußen aufhältst und die Pollen einer bestimmten Pflanze, z.B. Haselnuss, Birke oder Gräser, gerade fliegen. Ein Pollenflugkalender kann Dir dabei helfen, Deine „Übeltäter“ herauszufinden.
- Eine bestimmte Hautpartie verändert sich immer wieder auffällig, wenn Du ein bestimmtes Schmuckstück (Armband, Kette, Ohrringe) trägst.
- Wenn Du etwas Bestimmtes gegessen hast, z.B. Soja , reagiert Dein Körper jedes Mal mit allergietypischen Symptomen.
- Du hast beruflich jeden Tag mit bestimmten Stoffen, wie Latex, Desinfektions- oder Lösungsmitteln, zu tun und die Haut an Deinen Händen reagiert zunehmend mit Rötungen, Juckreiz, Trockenheit und weiteren Irritationen.
Wann mit allergischen Hautreaktionen zum Arzt?
Trifft einer der Punkte oben oder mehrere auf Dich zu? Dann solltest Du auf jeden Fall (fach-) ärztlich abklären lassen, ob sich bei Dir eine Allergie entwickelt hat. Schildere in der Arztpraxis möglichst genau, welche Symptome in welchen Situationen und wie stark bei Dir auftreten. Anschließend können verschiedene Tests durchgeführt werden, um die Diagnose abzusichern:
- Prick-Test (die häufigste Methode): Kleine Mengen verschiedener Allergene (z. B. Pollen, Tierhaare, Nahrungsmittel) werden in Form einer Allergenlösung auf die Haut getropft. Mit einer kleinen Lanzette wird die Haut leicht eingeritzt, damit das Allergen in die oberste Hautschicht eindringen kann. Bei den Allergenen, auf die Du reagierst, bilden sich nach etwa 15-20 Minuten Rötungen und/oder Quaddeln.
- Intrakutantest (empfindlicher als Prick-Test): Eine kleine Menge eines Allergens in Form einer Allergenlösung wird in die Haut gespritzt. Der Test wird vor allem bei Insektengift- oder Medikamentenallergien eingesetzt. Ein positives Ergebnis zeigt sich durch Rötung, Juckreiz oder Brennen an der Injektionsstelle.
- Epikutantest (Pflastertest für Kontaktallergien): Spezielle Pflaster mit möglichen Allergenen (z. B. Nickel, Duftstoffe) werden 48 Stunden auf den Rücken geklebt. Nach 48–72 Stunden wird geprüft, ob Ekzeme oder Rötungen entstanden sind.
- Bluttests (RAST-Test, ImmunoCAP): Eine Blutprobe wird auf spezifische IgE-Antikörper (Immunglobuline) gegen bestimmte Allergene untersucht. Wird vor allem bei Nahrungsmittel-, Insektengift- oder Medikamentenallergien verwendet.
- Basophilen-Aktivierungstest (BAT-Test): Zeigt, wie bestimmte Immunzellen (basophile Granulozyten) auf Allergene reagieren. Der Test imitiert die allergische Reaktion im Reagenzglas. Besonders bei unklaren diagnostischen Vorbefunden geeignet.
- Nasale/Konjunktivale Provokation: Ein Allergen (z.B. Pollen) wird direkt in die Nase oder auf die Augenbindehaut aufgetragen. Nach nasaler Applikation wird der Luftstrom durch die Nase gemessen. Bei der konjunktivalen Testung wird hingegen beobachtet ob eine Rötung, Juckreiz, vermehrter Tränenfluss oder Lidschwellung auftritt.
- Orale Provokationstest (für Lebensmittelallergien): Dieser Test ist der Standard in der Diagnostik von Nahrungsmittelallergien. Das verdächtige Lebensmittel wird schrittweise in steigender Dosierung verabreicht, um eine allergische Reaktion zu überprüfen. Da schwere allergische Reaktionen möglich sind, erfolgt der Test ausschließlich unter medizinischer Überwachung, meist in einem stationären Rahmen.
Medikamente gegen allergische Hautreaktionen
Steht fest, gegen welche Stoffe Du eine Allergie entwickelt hast, stehen – neben einer angepassten Hautpflege – glücklicherweise verschiedene Medikamente zur Verfügung, die allergische Reaktionen gezielt lindern. Deine Ärztin oder Dein Arzt wird mit Dir besprechen, welche(s) Präparat(e) für Dich am besten geeignet ist/sind. Folgende Arzneimittel kommen bei einer Allergie infrage:
- Antihistaminika: Diese Medikamente hemmen die Wirkung von Histamin, jenem Botenstoff, der bei allergischen Reaktionen von bestimmten Immunzellen vermehrt ausgeschüttet wird. Dadurch werden Juckreiz, Schwellungen und Rötungen reduziert. Es stehen verschiedene Wirkstoffe zur Verfügung, z.B. Cetirizin, Loratadin oder Fexofenadin. Vor allem ältere Antihistaminika können müde machen. Du kannst – bitte immer in Absprache mit Deiner Ärztin oder Deinem Arzt – verschiedene Mittel ausprobieren, um herauszufinden, welches Dir am besten hilft und am wenigsten Nebenwirkungen auslöst. Für lokale allergische Hautreaktionen gibt es auch Cremes oder Gele mit Antihistaminika, die allerdings meist nur bei milden Beschwerden helfen.
- Kortison (Glukokortikoide): Dieser Wirkstoff kann (schwere) allergische Entzündungsreaktionen durch Unterdrückung des Immunsystems stoppen. Für die Haut gibt es Kortison-haltige Salben, Cremes oder Gele mit Hydrocortison, Betamethason oder Mometason. Kortison sollte nicht über einen längeren Zeitraum und nur in Absprache mit einem Arzt angewendet werden, da es in hohen Dosen oder bei langfristiger Nutzung die Hautstruktur verändern kann. Bei langfristiger Einnahme von Kortison in Form von Tabletten können Nebenwirkungen wie Gewichtszunahme und erhöhter Blutdruck auftreten.6
- Asthma-Medikamente (bei allergischem Asthma oder Heuschnupfen): Wirkstoffe wie Salbutamol oder Fenoterol weiten die verengten Bronchien und erleichtern die Atmung bei allergischem Asthma. Präparate mit Montelukast oder Kortison werden bei allergischem Asthma auch als Dauermedikation eingesetzt.
Besteht bei Dir eine Pollen-, Hausstaubmilben- oder Insektengift-Allergie, kann zusätzlich eine spezifische Immuntherapie (SIT), auch Hyposensibilisierung genannt, infrage kommen. Damit sie langfristig wirken kann, muss sie am besten drei Jahre in Folge durchgeführt werden. Das Ziel: Dein Immunsystem soll sich an das Allergen gewöhnen und weniger stark darauf reagieren. Die SIT steht in zwei Varianten zur Verfügung:
- Subkutane Immuntherapie (SCIT): Du bekommst „Dein“ Allergen in der Arztpraxis in immer höheren Dosen einmal pro Woche zwei bis drei Monate lang unter die Haut am Oberarm gespritzt (Aufbauphase). Danach, in der sogenannten Erhaltungsphase, bekommst Du eine Spritze im Monat. Nach jeder Spritze musst Du noch etwa 30 Minuten wegen möglicher Nebenwirkungen in der Arztpraxis bleiben.
- Sublinguale Immuntherapie (SLIT): Bei dieser SIT-Variante wird das Allergen als Tablette oder Tropfen unter die Zunge gegeben. Beim ersten Mal erfolgt dies in der Arztpraxis unter Aufsicht, danach machst Du das jeden Tag selbst zu Hause. Achte darauf, dass Du die Tablette oder die Tropfen mindestens zwei Minuten im Mund behältst, bevor Du sie schluckst. Vorteil: Du musst nicht so oft eine Arztpraxis aufsuchen.
Tipps, die den Alltag mit Allergien erleichtern
Damit Dich Deine Allergie im täglichen Leben nicht zu sehr einschränkt, kannst Du selbst einiges tun. Natürlich lassen sich bestimmte Allergene, z. B. Pollen, nie komplett meiden. Doch Du kannst dafür sorgen, dass sie Deinen Körper und Deine Haut so selten wie möglich belasten.
- Verzichte auf Schmuck, der z. B. Nickel enthält, falls Du darauf reagierst.
- Trage Handschuhe – bei Latex-Allergie erst Baumwoll-, dann Latexhandschuhe.
- Vermeide konsequent Pflegeprodukte mit reizenden oder unverträglichen Inhaltsstoffen.
- Teste neue Kosmetika zunächst an einer kleinen Hautstelle (z. B. Armbeuge oder Handgelenk) und warte 24 Stunden.
- Trage keine bunten, blumigen oder dunklen Kleidungsstücke, die Insekten anziehen.
- Verzichte auf stark duftende Parfums, Cremes oder Haarsprays.
- Decke Speisen und Getränke im Freien immer ab.
- Laufe nicht barfuß über Wiesen (z. B. im Freibad).
- Verhalte Dich ruhig, wenn Bienen oder Wespen in der Nähe sind – nicht nach ihnen schlagen.
- Bei Bienenstich: Stachel mit Karte abschaben (nicht drücken!), Stelle kühlen und ggf. Antihistamin-Gel oder Kortison-Salbe auftragen.
- Bei bekannter starker Reaktion: Trage stets ein Notfall-Set mit Adrenalin-Autoinjektor bei Dir.
- Prüfe beim Einkaufen die Zutatenlisten sorgfältig. Achte auf Hinweise wie „Kann Spuren von … enthalten“ und frage bei Unsicherheiten nach.
- Bewahre sichere und allergene Lebensmittel getrennt auf.
- Bereite allergene und allergenfreie Speisen mit getrenntem Equipment zu (z. B. Schneidebretter).
- Wasche Dir vor dem Zubereiten allergenfreier Speisen gründlich die Hände, z. B. mit der Daily Moisture Therapy Handwaschlotion.
- Informiere im Restaurant über Deine Allergie. Wähle einfache Gerichte – Vorsicht bei Soßen, Dressings oder Buffets.
- Trage Dein Notfall-Set mit Adrenalin-Autoinjektor bei Dir und informiere Dein Umfeld über den richtigen Umgang im Ernstfall.
- Halte vor allem morgens und abends die Fenster geschlossen, wenn die Pollenbelastung hoch ist.
- Nutze Luftreiniger mit HEPA-Filtern.
- Trockne Deine Wäsche nicht draußen.
- Wasche Dir vor dem Schlafen die Haare, z. B. mit dem extra milden Shampoo aus unserer Scalp Care Pflegeserie.
- Lagere Deine Straßenkleidung nicht im Schlafzimmer.
- Prüfe täglich die Pollenflug-Vorhersage und bleibe an belasteten Tagen möglichst drinnen.
- Wenn Du ins Freie musst: Trage eine Sonnenbrille und Kopfbedeckung. Wechsle anschließend Deine Kleidung.
- Spüle die Pollen regelmäßig mit Wasser ab. Für die Hände z. B. mit der Daily Moisture Therapy Handwaschlotion; für das Gesicht morgens und abends mit der Reinigungsmilch oder dem Reinigungsfluid aus der Calming Relief Pflegeserie.
- Verwende antiallergische Augentropfen und Nasensprays möglichst frühzeitig – bevor Symptome auftreten.

Ernährung bei allergischer Haut
Eine ausgewogene und entzündungshemmende Ernährung kann dazu beitragen, allergische Beschwerden zu lindern. Vor allem pflanzliche und ballaststoffreiche Lebensmittel fördern eine gesunde Darmflora, die wiederum eine wichtige Rolle für das Immunsystem spielt7.
Früchte, Gemüse und Kräuter liefern neben Ballaststoffen auch sekundäre Pflanzenstoffe und Antioxidantien, die entzündungshemmend wirken können. Anthocyane, die in rot-blauen Früchten wie Blaubeeren oder Rotkohl vorkommen, sind hierfür ein Beispiel. Ebenso enthält Brokkoli Senföle, die antioxidativ wirken. Empfehlenswert ist die „Fünf am Tag“-Regel: drei Portionen Gemüse und zwei Portionen zuckerarmes Obst täglich.
Antientzündliche Lebensmittel nutzen
Bestimmte Lebensmittel können darüber hinaus Entzündungen im Körper begünstigen und sollten daher bei Allergien nur in Maßen konsumiert werden. Dazu gehören vor allem verarbeitetes Fleisch (z. B. Wurstwaren) sowie einfache Kohlenhydrate (Haushaltszucker, Weißmehlprodukte). Dagegen können pflanzliche Öle mit einem hohen Gehalt an Omega-3-Fettsäuren, z. B. Leinöl, Chiasamen, Walnuss- oder Rapsöl, antientzündlich wirken. Daher kann eine antientzündliche Ernährung auch bei Hauterkrankungen wie Neurodermitis und Rosacea unterstützend wirken.
Da der Botenstoff Histamin eine zentrale Rolle bei allergischen Reaktionen spielt, kann es in akuten Phasen hilfreich sein, Histamin-reiche Lebensmittel zu meiden oder solche, die die Histamin-Ausschüttung fördern. Dazu gehören z. B. reifer Käse, geräucherte Wurst, Rotwein, fermentierte Produkte wie Sauerkraut, Zitrusfrüchte, Tomaten, Erdbeeren, Schokolade und Nüsse. Aber nicht alle Allergiker reagieren empfindlich auf Histamin. Besonders Menschen mit einer Histaminintoleranz oder bestimmten Allergien profitieren von einer Histamin-armen Ernährung. Frische Lebensmittel sind in der Regel besser verträglich als fermentierte oder gelagerte Produkte.
Sprich aber zuerst mit Deiner Ärztin oder Deinem Arzt, bevor Du Deine Ernährung umstellst. Insbesondere bei einer Lebensmittelallergie, Histaminintoleranz oder Neurodermitis kann eine individuelle Ernährungsberatung sinnvoll sein.